¿Qué es una espondilodiscitis infecciosa?
Concepto:
Las espondilodiscitis infecciosas resultan de la colonización e invasión por microorganismos de los cuerpos vertebrales y discos intervertebrales con el subsiguiente proceso inflamatorio y destructivo que puede extenderse por contigüidad a tejidos circundantes como ligamentos paravertebrales, espacio prevertebral y meninges. Es un proceso grave que requiere celeridad en el diagnóstico y tratamiento. En la práctica, espondilodiscitis infecciosa, discitis infecciosa y osteomielitis vertebral tienen el mismo significado clínico.
Causas y mecanismos:
En los segmentos cervical, dorsal y lumbar de la columna vertebral o raquis, se denomina segmento móvil a cada unidad integrada por dos vértebras y sus correspondientes articulaciones: disco intervertebral y articulaciones intervertebrales posteriores o interapofisarias (figura 1) a las que, en la columna cervical hay que añadir las uncovertebrales.
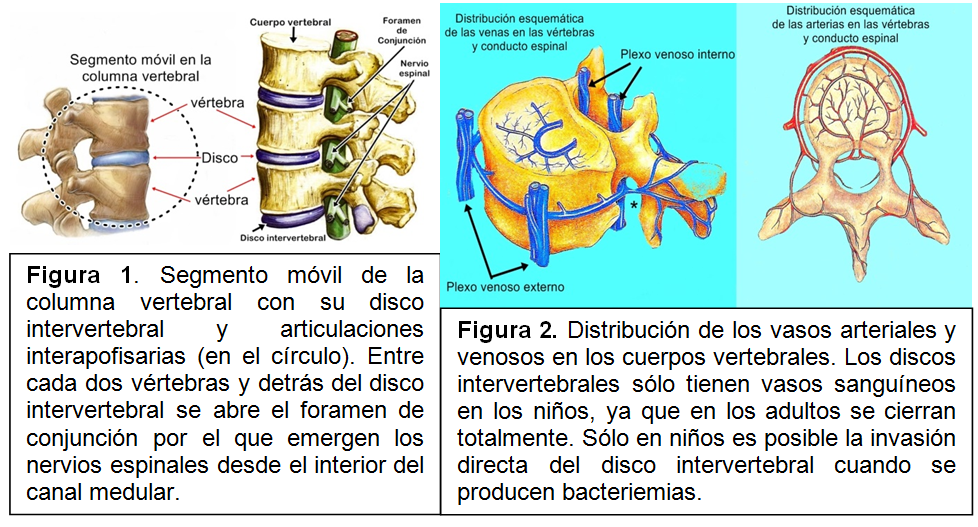
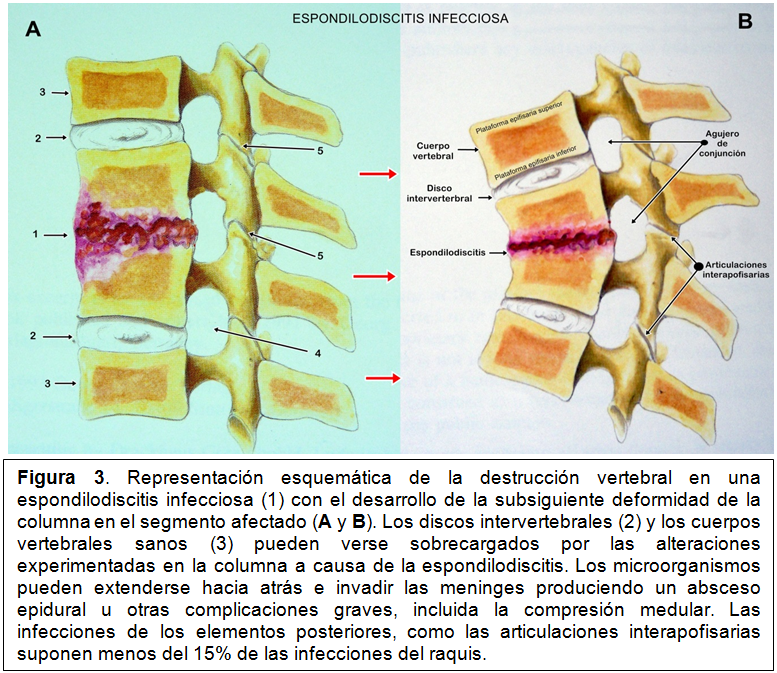
La circulación arterial y venosa en la columna vertebral, de características segmentarias (figura 2) da lugar a que, cuando pasan al torrente circulatorio desde un foco situado a distancia microorganismos, mecanismo patogénico habitual de las espondilodiscitis infecciosas, éstos pueden decantarse sobre las plataformas epifisarias adyacentes a un espacio discal. Los discos intervertebrales son avasculares en los adultos por lo que a ellos no llegan directamente dichos microorganismos.En función del microorganismo causal suelen diferenciarse conceptualmente las espondilodiscitis piógenas (bacterias capaces de generar pus), las tuberculosas (producidas por Mycobacterium tuberculosis), las brucelares (Brucellasp.) y las micóticas o fúngicas (provocadas por hongos). Cada una de ellas tiene características epidemiológicas diferentes y distinto curso clínico, aunque comparten síntomas comunes. Una vez que los agentes infecciosos invaden las plataformas epifisarias comienza el proceso destructivo (osteomielitis) que, con frecuencia, en pocos días, alcanza el espacio discal (figura 3).La destrucción de tejido óseo provoca cavidades (erosiones) en los cuerpos de las vértebras y posteriormente destruye el tejido del disco intervertebral que tiende a desaparecer.
El segmento móvil afectado suele ser único (rara vez se ven involucrados dos o más simultáneamente) y tiende a deformarse de forma progresiva. La velocidad de progresión
de los daños del proceso infeccioso en la columna vertebral depende de múltiples factores entre los que cabe citar el microorganismo causante de la infección, el tamaño de su inóculo y virulencia, el estado de los mecanismos inmunológicos del enfermo así como factoreslocales y sistémicos. Favorecen las espondilodiscitis infecciosas las siguientes enfermedades: diabetes mellitus, cirrosis hepática, cáncer, insuficiencia renal, enfermedades reumáticas autoinmunes sistémicas y el alcoholismo. Los tratamientos inmunosupresores, los corticoides y la quimioterapia de tumores malignos también afectan al sistema inmunitario y favorecen las infecciones.
En los niños pequeños, los discos pueden ser directamente invadidos por bacterias a través de sus vasos sanguíneos. Además, las bacterias causantes de espondilodiscitis infecciosas difieren de las de los adultos. La inoculación directa de bacterias en los componentes de la columna vertebral es un mecanismo poco habitual y deriva de maniobras de instrumentación, cirugía, punciones o infiltraciones. La infección espinal como resultado de heridas accidentales profundas o de maniobras instrumentales, infiltraciones o cirugía es muy poco frecuente.
Más del 90% de las espondilodiscitis están producidas por un único microorganismo, destacando Staphylococcus aureus, bacteria responsable del 55-60% de los casos en adultos, seguida de los bacilos gramnegativos (25-30%) y los estreptococos (15-20%). Mycobacterium tuberculosises el agente eiológico de las espondilodiscitis tuberculosas, también conocidas como Mal de Pott. La mitad de las tuberculosis que afectan huesos o articulaciones (tuberculosis osteoarticular) se asienta sobre la columna vertebral. Por su parte, las espondilodiscitis brucelares suelen deberse a Brucellamellitensis y ocurren generalmente en personas expuestas a esta zoonosis (matarifes, ganaderos, tratantes de ganado, pastores…). El empleo sistemático de la pasteurización yuperización de la leche han reducido drásticamente las infecciones por Brucellasp (brucelosis). Las espondilodiscitis por Mycobacterias atípicas y hongos son muy poco frecuentes y se han descrito en adictos a drogas por vía parenteral, enfermos con síndrome de inmunodeficiencia adquirida (SIDA) y otros pacientes gravemente inmunodeprimidos.
Epidemiología:
Las espondilodiscitis piógenas tienen una incidencia de 4 a 25 nuevos casos por cada millón de habitantes y año. Constituyen la forma más frecuente de osteomielitis en el adulto y, aunque puede ocurrir a cualquier edad, la mayoría de los casos ocurre entre los 50 y 70 años. Los varones se ven afectados algo más que las mujeres (1,5-2 : 1). La columna lumbar está involucrada, por término medio en el 60% de los enfermos, la dorsal en un 30% y la cervical en un 10% aproximadamente. Son raros los casos de espondilodiscitis piógena o Mal de Pott de localización multisegmentaria (varios focos simultáneos de distribución continua o discontinua simultáneamente).
Manifestaciones clínicas:
Pese a tratarse de un proceso infeccioso, la fiebre sólo está presente en el 50-60% de los enfermos y es menos probable en el Mal de Pott. El dolor es prácticamente constante, pero tiene una intensidad variable y una instauración gradual, asociándose a un espasmo muscular. Su ritmo es inflamatorio, ya que no cede por la noche ni con el reposo, pero se exacerba con algunos movimientos y se localiza en el segmento afectado (lumbar, dorsal o cervical), siendo bastante frecuente la irradiación en hemicinturón o en cinturón hacia delante (tórax, abdomen o miembros inferiores según ubicación de la osteomielitis vertebral). Un 15% de los pacientes desarrollan abscesos epidurales y síntomas por compromiso de los nervios espinales o de la médula espinal como ciatalgias, paraparesia o incluso parálisis completa de las extremidades inferiores (paraplejia). Estas complicaciones neurológicas son tanto más probables cuanto más se retrase el diagnóstico de la espondilodiscitis y en los casos de etiología tuberculosa.
Diagnóstico:
El médico sospechará el diagnóstico a partir de la sintomatología y de la exploración, que debe ser exhaustiva y sistemática, ya que pueden existir datos semiológicos de derrame pleural, neumonía, infección renal (pielonefritis) otros focos de infección primaria, soplos cardíacos y alteraciones sugestivas de lesión medular o radicular (nervios espinales). Los síntomas y signos objetivados fundamentarán las pruebas de laboratorio y de imagen. Debe tenerse en cuenta que, hasta transcurridas unas dos semanas del comienzo de una espondilodiscitis piógena no suelen observarse alteraciones en las radiografías simples de la columna vertebral.
Los análisis suelen mostrar datos inespecíficos de proceso inflamatorio como elevación del número de glóbulos blancos (leucocitosis), aumento del número de plaquetas (trombocitosis), incremento de la velocidad de sedimentación globular y de la proteína C reactiva. Se deben realizar hemocultivos (se extraen muestras de sangre y se introducen en unos medios especiales para favorecer el crecimiento bacteriano e identificar el microorganismo causal), aunque resulten positivos en menos del 60% de los pacientes. Además el médico solicitará la prueba de la tuberculina y otros marcadores serológicos para grupos de bacterias específicas.
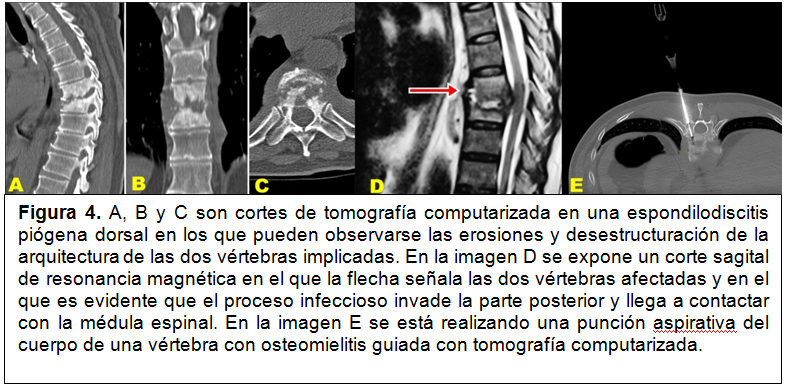
Excepto contraindicación absoluta por malas condiciones del enfermo, debe hacerse siempre el diagnóstico microbiológico. Para ello, se recurre a la biopsia del foco de espondilodiscitis o, más frecuentemente a la punción aspirativacon una aguja espinal, procedimiento guiadomediante tomografía computarizada.Las técnicas de imagen más adecuadas para evaluar una espondilodiscitis infecciosa son la tomografía computarizada y la resonancia magnética, siendo la segunda la más precisa a la hora de evaluar los enfermos con compromiso de la médula o de los nervios espinales (figura 4). Los estudios isotópicos, sobre todo gammagrafías con Tecnecio99m o con Galio67 son de alta sensibilidad pero poco específicas y no proporcionan detalles anatómicos.
Figura 4. A, B y C son cortes de tomografía computarizada en una espondilodiscitis piógena dorsal en los que pueden observarse las erosiones y desestructuración de la arquitectura de las dos vértebras implicadas. En la imagen D se expone un corte sagital de resonancia magnética en el que la flecha señala las dos vértebras afectadas y en el que es evidente que el proceso infeccioso invade la parte posterior y llega a contactar con la médula espinal. En la imagen E se está realizando una punción aspirativa del cuerpo de una vértebra con osteomielitis guiada con tomografía computarizada.
El médico efectuará los estudios oportunos para establecer el diagnóstico diferencial con otros procesos infecciosos como el absceso epidural primario o las artritis infecciosas de las interapofisarias. También deberá excluir metástasis o tumores primarios de la columna vertebral.
Tratamiento y pronóstico:
En las espondilodiscitis piógenas agudas, el tratamiento deberá instaurarse lo antes posible, inmediatamente después de obtener los hemocultivos y de haber realizado, si es posible, la punción aspirativa o biopsia del segmento afectado de la columna vertebral. Los antibióticos a utilizar y sus dosis dependen de los microorganismos sospechados y se ajustarán según su susceptibilidad (cultivos y antibiograma). En aquellos pacientes con curso crónico o subagudo, como ocurre en la mayoría de las espondilodiscitis tuberculosas o brucelares, es posible esperar algunos días mientras se dispone de la información necesaria para elegir el tratamiento correcto. En las localizaciones lumbares y dorsales es necesario que el paciente esté en reposo durante las primeras tres semanas. Posteriormente se iniciará la deambulación con un corsé ortopédico. Durante el primer mes suele ser preciso el empleo de analgésicos. La cirugía está indicada en aquellos enfermos con marcada inestabilidad vertebral y, sobre todo, si hay compromiso neurológico grave.
Pese a todas las medidas, las secuelas son frecuentes y llegan a describirse hasta en el 40% de los enfermos, dependiendo de la coexistencia de lesiones previas del raquis, comorbilidad, causa de la infección, así como de la rapidez en el diagnóstico y tratamiento. La tasa de mortalidad es de un 3-5% y se producen recidivas de la infección espinal en aproximadamente el 5% de los pacientes.
-
- Dolor de cabeza fiebre y sudoración nocturna por mas de 7 días, dolor de espalda (ernia lumbar) los medicos aun no determinan que tiene ha tomado paracetamol amoxicilina y nada los sintomas no paran.
-

Dr. Norberto Gómez Rodríguez ha contestado a:
La coexistencia de fiebre, sudoración nocturna profusa, cefalea y dolor lumbar, sobre todo si es persistente en reposo ...
- 1 Respuesta
-
- Por que se produce la raquialgia
-

Dr. Norberto Gómez Rodríguez ha contestado a:
Raquialgia es sinónimo de dolor en el raquis, esto es, dolor en la columna vertebral, desde el segmento ...
- 1 Respuesta
-
- ¿La lumbalgia se puede confundir con una infección, un cáncer u osteoporósis?
-

Dr. Norberto Gómez Rodríguez ha contestado a:
Lumbalgia significa "dolor lumbar". Es, pues, un síntoma que posee muchas causas. Puede producir dolor lumbar (lumbalgia) una ...
- 1 Respuesta
-
- Me han dicho que tengo espondilodiscitis posiblemente crónica. ¿Que debo hacer?
-

Dra. Eulalia Gil González ha contestado a:
La espondilodiscitis es una infección que afecta a los cuerpos vertebrales y a los discos intervertebrales. Dicha infección ...
- 1 Respuesta